Нейробластома составляет 7–8% от общего числа случаев злокачественных новообразований в детском и подростковом возрасте. После опухолей кроветворной и центральной нервной систем данный диагноз является наиболее часто встречающимся в детской онкологии. Вместе с тем, нейробластома у детей кардинально отличается от «взрослых» видов рака – она возникает в иных типах тканей и имеет другие характеристики.
В статье мы рассмотрим, что такое нейробластома, обсудим особенности происхождения, диагностики и лечения этого онкологического заболевания у детей.
Что такое нейробластома
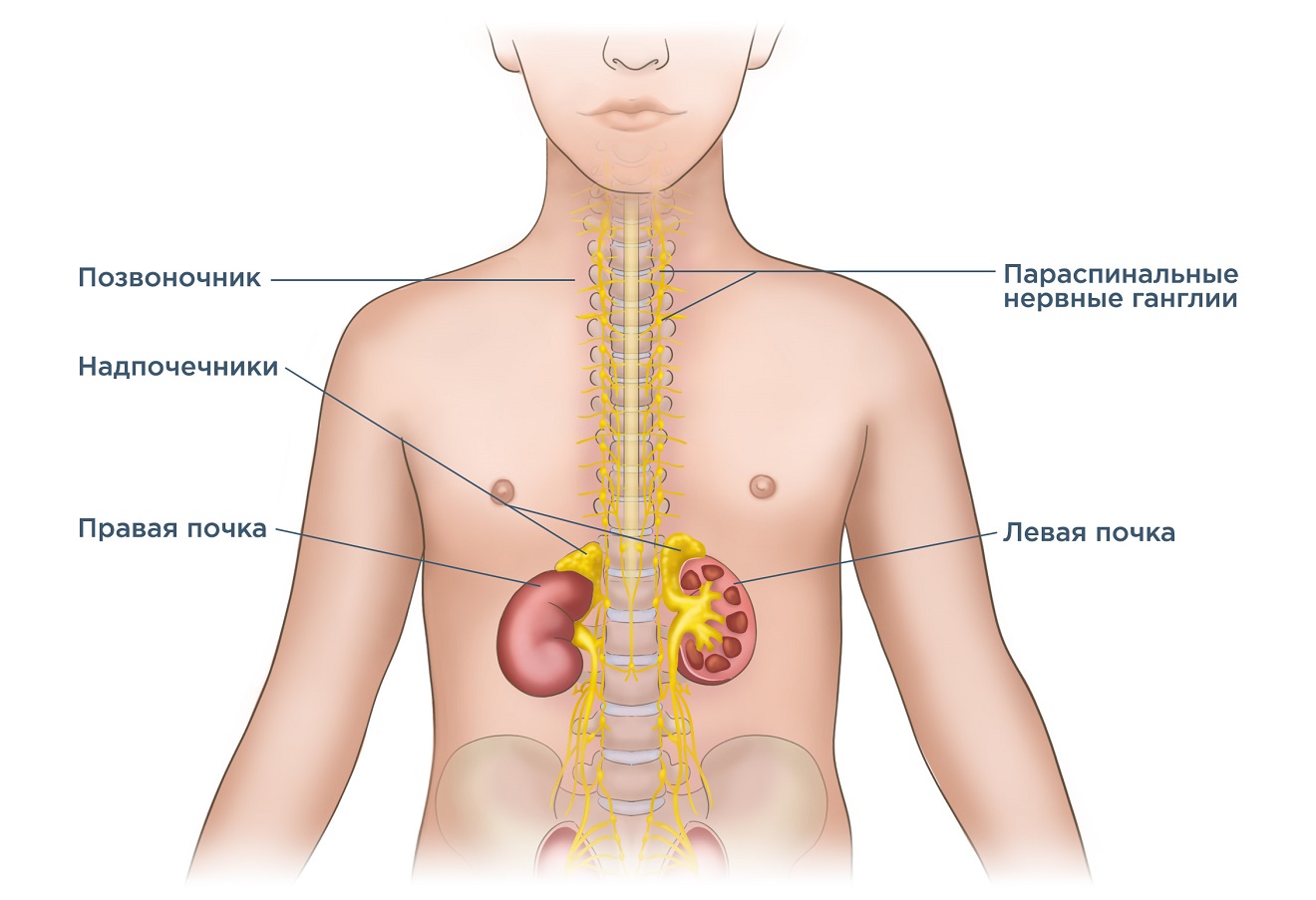
Нейробластома (НБ) – это злокачественная опухоль, которая развивается из мутировавших незрелых клеток симпатической нервной системы и встречается преимущественно у детей. Симпатический отдел относится к вегетативной нервной системе и контролирует непроизвольную работу внутренних органов.
Для справки! В отечественной медицине термин «рак» обозначает злокачественную опухоль из эпителиальных клеток. Поэтому называть НБ «раком» не совсем корректно – она является злокачественным новообразованием (ЗНО) или злокачественной опухолью. Однако для упрощения терминологии в источниках часто используются оба определения.

Нейробластома чаще диагностируется в раннем детском возрасте (средний возраст постановки диагноза – два года). У новорожденных и детей до одного года НБ является самой распространенной солидной опухолью, в то время как у пациентов старше пяти лет частота встречаемости заболевания невелика. В редких случаях НБ может быть диагностирована у подростков, крайне редко – у взрослых пациентов.
НБ может возникнуть во всех отделах, где представлены ткани симпатической нервной системы. Чаще всего нейробластома у детей локализуется:
- в мозговом слое надпочечников;
- в области нервных сплетений по обеим сторонам от позвоночного столба.
Если опухолевый процесс возник в симпатическом стволе, нейробластома может локализоваться в области живота (забрюшинного пространства), таза, груди и шеи вдоль позвоночного столба. Опухоль может распространяться локально или метастазировать в лимфатические узлы, костный мозг, кости, печень или кожу. В редких случаях при нейробластоме метастазы возникают в головном мозге или легких.
Причины возникновения
На сегодняшний день механизмы возникновения НБ до конца не изучены. В абсолютном большинстве случаев заболевание не связано с наследственностью – лишь 1% от общего числа случаев имеют наследственную основу. Также нет доказательств того, что на возникновение данного заболевания влияют внешние факторы. Специалисты сходятся во мнении, что причиной нейробластомы является случайная ошибка в делении клеток в процессе развития симпатической нервной системы.
Симптомы и признаки нейробластомы
На ранней стадии нейробластомы ребенка могут не беспокоить какие-либо специфические симптомы – как правило, заболевание начинает проявляться, когда опухоль уже выросла и давит на соседние органы, либо при наличии метастазов.
Симптомы и признаки нейробластомы у детей могут варьироваться в зависимости от локализации опухоли и наличия метастазов:
- Опухоль в животе может провоцировать вздутие и увеличение его объемов, а также запоры, рвоту или диарею.
- Нейробластома в надпочечниках или брюшной полости может сдавливать органы малого таза и мочевыводящие пути, как следствие, у пациента нарушается работа мочевого пузыря.
- Новообразование в грудной клетке или в области шеи может вызывать трудности с глотанием или дыханием.
- Метастазы в кожу выглядят как небольшие темно-синие образования.
- Если метастазы распространяются на кости, у ребенка могут появиться боли, синяки, жар, бледность, хромота при ходьбе.
- Распространение опухолевого процесса в спинномозговой канал сопровождается запорами, задержкой мочеиспускания, слабостью в ногах.
- В редких случаях при НБ повышается артериальное давление, появляются неконтролируемые движения глазных яблок и подергивания мышц (синдром “опсоклонус-миоклонус”, или синдром «танцующих глаз»).
У многих детей симптомы нейробластомы остаются невыраженными или отсутствуют вовсе. К общим признакам, которые могут указывать на развитие опухоли с метастазами, относятся:
- утомляемость, слабость, потливость;
- припухлости в области живота, спины, шеи;
- увеличение размеров живота;
- увеличение лимфатических узлов;
- повышенная температура без видимых на то причин;
- отсутствие аппетита, тошнота, рвота;
- снижение веса;
- боли в костях.
Один или несколько из приведенных симптомов не обязательно свидетельствуют о развитии нейробластомы, однако требуют как можно скорее обратиться к врачу для дальнейшей диагностики.
Диагностика
Комплекс диагностических процедур позволяет выявить наличие нейробластомы у ребенка, а при подтверждении диагноза – выяснить конкретную форму НБ и определить, насколько распространился опухолевый процесс. Ответы на эти вопросы позволяют подобрать оптимальную тактику лечения.
Анализы и сканирования
Рассмотрим подробнее методы диагностики, которые может рекомендовать врач при подозрении на нейробластому:
- Анализы крови. Для проведения общего анализа производится забор крови из пальца, а для биохимического анализа, анализа на онкомаркеры и ряда других исследований – из вены ребенка.
- Анализы мочи. Индикатором развития НБ является повышение концентрации метаболитов катехоламинов в моче. Для исследования может использоваться однократная порция мочи или образец, собранный в течение суток.
- Визуализация. Для подтверждения диагноза, определения точной локализации первичной опухоли и вторичных очагов (метастазов) ребенку может быть назначено ультразвуковое исследование (УЗИ), рентген, компьютерная или магнитно-резонансная томография (КТ или МРТ). Выбор метода визуализации зависит от предполагаемого расположения ЗНО и метастазов.
- МЙБГ-сканирование (МЙБГ-сцинтиграфия). Исследование позволяет получить полную картину расположения опухолевых клеток в организме ребенка за счет накопления ими специального вещества (МЙБГ), помеченного радиоактивным изотопом йода в безопасной концентрации. Излучаемые сигналы регистрирует специальная камера и трансформирует их в изображение. Однако в 10–15% случаев нейробластома не отображается на сцинтиграммах из-за неспособности злокачественных клеток накапливать радиофармпрепарат. В таком случае врачи могут назначить дополнительные исследования.
- ПЭТ/КТ с ФДГ. Позитронно-эмиссионная томография с использованием фтордезоксиглюкозы может использоваться как альтернатива МЙБГ-сканированию в случаях, когда опухоль не накапливает МЙБГ.
- Остеосцинтиграфия. Сканирование скелета проводится для выявления метастазов в костях.
- Костномозговые пункции. Для исследования костного мозга на наличие опухолевых клеток специальной иглой производится забор образца из одной или нескольких крупных костей скелета. Полученный аспират направляется в лабораторию для микроскопического, иммуногистохимического и ряда других исследований.
- Биопсия и гистология опухоли. Для этого исследования производится забор небольшого образца опухолевых тканей (биопсия), которые в дальнейшем исследуют в лаборатории (гистологическое исследование).
- Молекулярно-генетическое исследование. Данное исследование проводится для уточнения степени злокачественности опухоли. Прогноз ухудшается, если выявляют определенные изменения в ДНК опухоли, например, амплификацию гена MYCN.
Кроме того, для оценки состояния ребенка могут потребоваться дополнительные анализы и обследования, например, электрокардиография (ЭКГ), эхокардиография (ЭХО-КГ), аудиометрия, ультразвуковое исследование почек и др.

Стадии нейробластомы
Для классификации нейробластомы используется Международная система стадирования НБ INSS, которая является постоперационной и зависит от полноты удаления ЗНО. Кроме того, определение стадии может осуществляться согласно классификации предоперационного стадирования INRGSS, которая учитывает размер, расположение новообразования и степень вовлечения в опухолевый процесс других органов и тканей.
В таблице представлено описание стадий по INSS (в скобках указано примерное соответствие стадий по классификации INRGSS).
| Стадия | Особенности |
|---|---|
| Стадия 1 (по INRGSS – L1) | Небольшая по размеру опухоль, не выходит за пределы одной зоны, может быть полностью удалена хирургически. Дополнительное лечение обычно не требуется. |
| Стадия 2 (по INRGSS – L1) | Опухоль ограничена одной зоной, но имеет больший размер, чем на первой стадии, поэтому ее трудно полностью удалить хирургически. Иногда клетки НБ поражают прилежащие лимфоузлы или железы. В некоторых случаях, помимо хирургического, используются дополнительные методы лечения. |
| Стадия 3 (по INRGSS – L2) | Опухоль ограничена одной зоной, но имеет очень большой размер, пересекая срединную линию тела. Ее крайне сложно удалить полностью, поэтому для уменьшения размеров может проводиться предоперационная химиотерапия, а после операции – могут провести радиологическое облучение области ЗНО. |
| Стадия 4 (по INRGSS – М) | Клетки нейробластомы на 4 стадии у детей распространяются на другие части тела и органы. Чтобы уничтожить метастазы и сократить размеры первичной опухоли, проводится химиотерапия, затем может быть проведено хирургическое лечение. |
| Стадия 4S (по INRGSS – МS) | Диагностируется у пациентов в возрасте до 1 года (MS стадия – до 18 месяцев). Первичный очаг небольшой, обычно расположен в надпочечнике, метастазы в коже, костном мозге (менее 10 % клеток) и печени. Иногда такие опухоли пропадают спонтанно без терапии. Может назначаться низкодозная химиотерапия и/или хирургическое удаление. |
Группы риска
Группа риска зависит от возраста пациента, гистологической и генетической характеристики опухоли, стадии заболевания. Согласно Международной классификации НБ по группам риска INRG, выделяют группы низкого, среднего и высокого риска, в соответствии с которыми определяется дальнейшая тактика лечения.
Варианты течения заболевания
У разных пациентов нейробластома может протекать совершенно по-разному. Возможные варианты:
- Растет и метастазирует. В данном случае ЗНО быстро увеличивается и распространяется по организму, дает метастазы в кости, костный мозг, печень, кожу, отдаленные лимфоузлы.
- Дозревает. Опухоль становится менее злокачественной спонтанно или после химиотерапии.
- Исчезает. Происходит спонтанная регрессия опухоли.
- Ганглионейробластома, в которой злокачественными являются менее половины клеток, а остальные – доброкачественные. На ранних стадиях пациентам может быть достаточно хирургического лечения, при 4 степени могут потребоваться дополнительные методы.
- Ганглионейрома, полностью состоящая из доброкачественных созревающих или зрелых ганглиозных клеток. НБ может «дозреть» до доброкачественной ганглионейромы самостоятельно или после химиотерапии.
Лечение
Тактика лечения нейробластомы у детей обычно определяется в соответствии с клиническими рекомендациями с учетом группы риска:
- Пациентам, относящимся к группе низкого риска (группе наблюдения), может требоваться только хирургическое лечение или операция + химиотерапия. В редких случаях лечение не требуется.
- Детям из группы среднего риска может быть назначена химиотерапия, хирургическое лечение, иногда – лучевая терапия.
- Пациенты из группы высокого риска проходят комбинированное лечение, которое может включать операцию, лучевую терапию, химиотерапию и иммунотерапию.
Виды лечения
Рассмотрим основные виды лечения нейробластомы:
- Хирургическое лечение. В ходе операции может осуществляться биопсия, частичное или полное удаление новообразования. Если опухоль небольшая, удаление может выполняться лапароскопически (торакоскопически). В некоторых случаях проводятся сложные хирургические вмешательства, например, нейрохирургические, когда нейробластома распространилась в канал спинного или головного мозга.
- Химиотерапия (ХТ). Основной вид терапии для пациентов из групп среднего и высокого риска. Курсы ХТ могут проводиться до операции для уменьшения размеров опухоли и/или после ее проведения – для уничтожения оставшихся злокачественных клеток.
- МЙБГ-терапия. Выполняется с применением радиоактивного препарата, который накапливают клетки нейробластомы. Дозировка подбирается таким образом, чтобы вещество накапливалось в опухоли и «облучало» изнутри, разрушая злокачественные клетки. Данный метод может применяться только в том случае, если опухоль МЙБГ-позитивна. Обычно его используют у пациентов из группы высокого риска, если хирургическое удаление очагов или стандартная лучевая терапия невозможны.
- Высокодозная химиотерапия. Детям из группы высокого риска могут требоваться высокие дозы химиотерапевтических препаратов. Чаще такое лечение проводится после хирургического, в редких случаях – непосредственно перед операцией. Высокодозная ХТ позволяет убить клетки, резистентные к обычным дозам химиопрепаратов. Поскольку высокие дозы химиопрепаратов очень токсичны для костного мозга, после их выведения из организма выполняется переливание ранее собранных и замороженных стволовых клеток (ауто-ТГСК). Они позволяют восстановить костный мозг, разрушенный высокодозной ХТ. А пока стволовые клетки «приживаются», ребенку переливают компоненты крови и содержат его в закрытой палате, чтобы минимизировать риск инфекций.
- Лучевая терапия (ЛТ). При этом методе для уничтожения опухолевых клеток используются высокие дозы рентгеновского облучения. ЛТ позволяет уничтожить злокачественные клетки, которые невозможно удалить хирургически и/или посредством предыдущей терапии.
- Дифференцировочная терапия. Пациентам из группы среднего и высокого риска после ЛТ и высокодозной ХТ может быть назначено дополнительное лечение препаратом для «дифференцирования» оставшихся опухолевых клеток (превращения их в доброкачественные).
- Иммунотерапия. Сравнительно новая форма терапии, при которой для уничтожения ЗНО используются клетки собственной иммунной системы пациента. Чаще применяется терапия антителами. Могут назначаться препараты для роста числа клеток иммунной системы, которые способствуют гибели злокачественных клеток.
Побочные эффекты
В ходе противоопухолевого лечения у пациента может возникать ряд побочных эффектов:
- тошнота и рвота;
- временное выпадение волос;
- угнетение показателей крови и костного мозга;
- стоматит (воспаление слизистой рта);
- потеря веса;
- повреждение почек;
- нарушение слуха;
- запор или диарея;
- веноокклюзионная болезнь (осложнение, поражающее печень).
О возможном развитии тех или иных осложнений, методах их профилактики и лечения подробнее расскажет лечащий врач перед началом противоопухолевой терапии.
Приспособления для проведения терапии
В ходе противоопухолевого лечения могут использоваться:
- Центральные катетеры и порты – устройства, которые облегчают введение химиотерапевтических препаратов и забор образцов крови. Центральный катетер представляет собой длинную пластиковую трубку, которая вставляется в вену. А порт имплантируется целиком и не имеет выступающих наружу частей.
- Инфузоматы – передвижные электронные приборы, которые контролируют и регулируют скорость подачи и объем вводимых препаратов.
Прогноз
Прогноз при НБ может варьироваться в зависимости от многих факторов, среди которых возраст пациента, объем и распространение опухоли, ее агрессивность, наличие и локализация метастазов, амплификация гена MYCN. Как правило, у детей младше одного года, пациентов с нейробластомой стадии 4S или локализованным новообразованием прогнозы на будущее достаточно хорошие. Тем не менее, даже в этом случае невозможно полностью исключить вероятность прогрессирования и рецидива заболевания.
Прогноз выживаемости у детей старшего возраста с нейробластомой 4 стадии даже при интенсивном лечении неблагоприятный. Однако важно понимать, что каждый случай заболевания уникален и крайне сложно точно спрогнозировать, каковы шансы пациента на выздоровление.
Реабилитация после лечения
Программа реабилитации обычно подбирается с учетом проблем, развившихся на фоне болезни и/или противоопухолевого лечения. Могут применяться физио-, кинезиотерапия, тейпирование и другие методы, одобренные специалистом по реабилитации и лечащим врачом-онкологом.
Кроме того, в процессе реабилитации важно уделять внимание физической активности. Не рекомендуется ограничивать подвижность ребенка во время лечения и после его завершения. Но при этом важно выбирать физическую нагрузку, которая приносит положительные эмоции и подходит пациенту с учетом состояния его организма.
Не менее важна социально-психологическая реабилитация. Вернуть ребенка к полноценной жизни в семье и обществе помогут детские реабилитационные лагеря и работа с психологом.
После выздоровления ребенку придется регулярно проходить врачебный контроль для выявления возможного рецидива и/или отдаленных последствий противоопухолевого лечения. Он может включать консультацию онколога, анализы крови и мочи, УЗИ, КТ/МРТ, МЙБГ-сцинтиграфию и другие исследования.
Важно! Информация, представленная в статье, не может учитывать индивидуальные медицинские потребности и особенности конкретного пациента. По любым вопросам, связанным с заболеванием ребенка, необходимо обращаться за консультацией к его лечащему врачу.
Фото: Петр Рахманов, личный архив Марии Голевой
Подробнее о диагнозе читайте в наших книгах. Заказать бумажную версию можно бесплатно. Рассылка по территории России.
Мы также рекомендуем прочитать:

